呼吸器内科
診療科のご案内
気管支喘息をはじめとするアレルギー性呼吸器疾患、COPD(慢性閉塞性肺疾患・肺気腫)、間質性肺炎、肺がん、胸膜炎、薬剤性肺炎、自己免疫性肺胞蛋白症などの治療にあたっています。
肺がん検診、肺野の結節影はHRCTで精査しており、肺がんの早期発見・対処に尽力しています。
咳が続く、「ぜいぜい」いって息苦しい、息が詰まった感じがする、歩くとすぐ息が切れるなどの症状があれば、受診してください。慢性咳嗽については、あらゆる可能性を精査して対応します。
また、呼吸リハビリテーションにも力を入れています。ご活用ください。
睡眠時無呼吸症候群(専門外来)
仕事中に眠たくて仕方がない、いびきをかく、疲れがたまってとれないなどあれば、受診してください。
PSG(ポリソムノグラフィ)を用いた1泊2日の精密検査を行っています。
自己免疫性肺胞蛋白症(APAP)
難病の自己免疫性肺胞蛋白症(APAP)に対して、診断、治療(全肺洗浄、GM-CSF吸入療法)を行っております。ご相談ください。
-
自己免疫性肺胞蛋白症の吸入療法 (PDF 10.9MB)

-
自己免疫性肺胞蛋白症について(外部リンク)

一般社団法人GM-CSF吸入推進機構(GIPO)ホームページ
呼吸器検診(肺ドック)
禁煙外来
現在は、著効を示していた禁煙内服薬(チャンピックス)が使用不可となり、一旦、休診とさせていただいております。
外来診療予定表
一般外来
<受付時間> 午前8時~午前11時30分、午後1時30分~午後4時
| 診療枠 | 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|---|
|
午前 8時30分~12時 |
江田 良輔 | ― | 江田 良輔 | 江田 良輔 | ― |
|
大橋 圭明 |
|||||
|
午後 2時~4時30分 |
― | ― | ― |
大橋 圭明 ※予約制 |
― |
専門外来
- 睡眠時無呼吸外来
- 1泊2日のポリソムノグラフィ(PSG)での精密検査・管理
| 診療枠 | 月曜日 | 火曜日 | 水曜日 | 木曜日 | 金曜日 |
|---|---|---|---|---|---|
| 午前 | ― | ― | ― | ― | ― |
| 午後 |
睡眠時無呼吸外来 2時~3時30分 江田 良輔 ※予約制 |
睡眠時無呼吸外来 2時~3時30分 江田 良輔 ※予約制 |
睡眠時無呼吸外来 2時~3時 近藤 正太郎 ※予約制 |
― | ― |
スタッフ紹介
江田 良輔/Eda Ryosuke
- 役職
-
院長
- 資格等
-
医学博士
岡山大学医学部医学科 臨床教授
日本内科学会認定総合内科専門医
日本呼吸器学会認定専門医・指導医
日本アレルギー学会認定専門医・指導医
日本呼吸器内視鏡学会認定専門医・指導医
日本結核病学会結核・抗酸菌症指導医
日本プライマリ・ケア連合学会認定プライマリ・ケア認定医
日本呼吸器学会認定ICD
日本医師会認定産業医
『The Best Doctors in japan 2018-2019』
『The Best Doctors in japan 2020-2021』
『The Best Doctors in japan 2022-2023』
『The Best Doctors in japan 2024-2025』
- ひと言
-
内科一般に対応しますが、呼吸器全般、アレルギー領域が得意です。
COPD(肺気腫)、気管支ぜんそく、間質性肺炎、肺がん、難治性肺炎など、肺の病気が心配な方はぜひご相談ください。禁煙外来もご活用くださればうれしいです。できるだけ多くの皆様にお役にたてる医療をご提供できますよう尽力いたします。
近藤 正太郎/Kondo Shotaro
-
役職
-
内科医長(兼)リハビリテーション科医長
- 資格等
-
日本医師会認定産業医
日本プライマリ・ケア連合学会認定プライマリ・ケア認定医
- ひと言
-
内科一般、血液疾患等対応させていただきます。
脳卒中後の管理、リハビリテーションも担当いたします。呼吸器リハビリについても積極的に取り組んでいます。
地域住民の皆様のお役にたてますように努力してまいります。よろしくお願い申し上げます。
大橋 圭明/Ohashi Kadoaki
-
役職
- 非常勤医師
- 資格等
- 岡山大学病院准教授
代表的な呼吸器疾患のお話
COPD(慢性閉塞性肺疾患、肺気腫)

国で行われた大規模疫学調査によると、現在530万人ものCOPD患者がいると推定されています。しかしながら、ほとんどの患者は息切れなどの症状を「年だから」と思い込んで放置し、症状が重症化してはじめて治療を受けているのが現状です。世界保健機関(WHO)によると、世界の死亡原因の第3位(1位虚血性心疾患、2位脳血管障害)となることが予想されていて、わが国での死亡者数も増加しています。「見過ごされやすい肺の生活習慣病」といえます。
COPDは、タバコなどにより細気管支に炎症が起こり、肺胞が破壊され弾力性が低下することで閉塞性の換気障害を呈する疾患です。自覚症状は、慢性の咳と痰、労作時の息切れです。診断は、スパイロメトリー(肺機能検査)により行い、COPD では息を速く吐くことが出来ないので1秒量が低下するのが特徴です。この検査は、胸部単純写真では分からない早い段階で病気を見つけることができるので大変有用な検査法ですが、一般医にはなじみが薄く、普及率が低いのが課題です。胸部CT検査では初期の肺胞破壊像を診断することが可能で、さらに肺がん合併の早期発見にも極めて有用です。
治療は重症度分類(ステージ1.~4.)に応じて行われますが、自覚症状と重症度が必ずしも一致しないのがCOPDの特徴で、個人のニーズも様々なので治療法は一人ひとりに適した対応策が望まれます。禁煙はCOPDの発症リスクを減らし、進行を食い止めるので、不可欠で最も効果的な治療法です。まずは禁煙することから始めます。薬物療法の中心は気管支拡張薬で、長時間作用型吸入抗コリン薬チオトロピウム(LAMA)とβ刺激薬(LABA)との合剤(スピオルト)は、薬の効果が実感できる画期的な薬剤と考えます。さらに最近では、LAMAとLAMAに吸入ステロイド薬(ICS)の3剤の配合剤(テリルジー、ビレーズトリ)も利用できるようになり、重症例や急性増悪を繰り返す症例にも有効性が認められています。以前に比べ薬物療法の効果は飛躍的に高まりました。
また中等症以上では、包括的呼吸リハビリテーションが大変重要です。呼吸リハは呼吸困難を軽減し、運動能力を高める効果があり、下肢の運動療法は確実にQOLを改善します。その他、栄養のバランスを考えてしっかり食べることや感染症による急性増悪を防ぐために、手洗いとうがいを励行し、インフルエンザワクチンの接種を行ないます。肺炎球菌ワクチンの接種も推奨されています。
最後になりましたが、COPD診療に欠かせないのは病診連携です。日ごろはかかりつけ医が管理し、それでも急性増悪をきたした場合や、より精密な検査を要する場合には専門的医療を迅速に受けられるように連絡網を整備しておくことが大切です。COPDはたとえ進行した病状でも、適切な薬物療法と呼吸リハビリテーションを積極的に取り入れることで、以前の「治療し甲斐がない病気」から「治療できる病気」になったことは画期的なことだと思います。
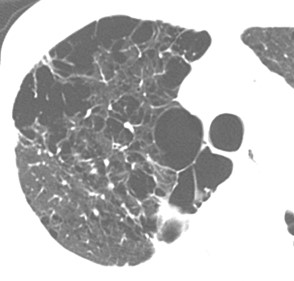
気管支喘息
喘息を克服するために病気の正しい理解と自己管理が大切です
わが国の喘息の有症率は約50年前には1%程度でしたが、最近では成人喘息が3~4%、小児喘息は6~7%と急速に増加しています。中高年発症の成人喘息が増えており、患者さんの多くにはアトピー素因はなく(非アトピー型)、原因はいまだ不明です。気道感染、冷気やたばこの煙などの吸入、急激な運動、過度の飲酒、ストレス、過労などが発作の誘因となり、風邪を契機に突然喘息発作が起きるケースが多いです。また、アレルギー性鼻炎を持っている人は喘息を発症しやすいことがわかってきました。喘息の症状として、典型的な喘鳴(喉のヒューヒュー音)が夜間から早朝にかけて発作性に起き、仰向けでは眠れないが座ると楽になる(起座呼吸)などの症状があれば診断は容易ですが、高齢者で労作時の息切れのみが自覚症状の場合もあるので注意が必要です。さらに喘鳴や呼吸困難発作がなく、「慢性の咳嗽を主訴とする咳喘息」が最近増えています。風邪を引いた後になかなか咳が止まらないと訴えるケースが多く、一般の鎮咳薬は無効で、気管支拡張薬(β2刺激薬)や吸入ステロイド薬が有効です。咳喘息を放っておくと約3割が気管支喘息に移行すると言われています。
気管支喘息の病態は慢性のアレルギー性気道炎症です
気管支喘息は気道の慢性炎症性疾患で、治療は気管支拡張薬を主体とした急性発作時の対応だけでなく、吸入ステロイド薬を基本とした抗炎症療法の継続が不可欠です。患者自身の病気に対する正しい理解こそが良好な長期管理につながります。
重症度の判定とそれに応じた段階的治療
気管支喘息の治療目標は、健常人と変わらない日常生活が送れること、正常に近い肺機能を維持すること、喘息の症状がないこと、喘息死を回避すること、治療薬による副作用がないことです。重症度に応じた治療方針を基本に、きめ細かなお薬の調節が必要です。段階的治療ではステップダウン方式を用い、最初に少し高めのステップ治療から開始(必要十分量の治療をまず行う)し、十分なコントロールが得られた段階から徐々にステップ治療を下げていくことをお勧めします。できるだけ早く苦しい喘息症状を鎮め、病状が安定すればお薬を減らしていくやり方は、患者さんの治療意欲・治療継続のためにもよいと考えます。また毎日発作が継続し、夜が来るのが怖い程の重積発作状態の患者さんには、入院して集中治療を受けると共に自己管理の習得のための教育を行なうことが大切です(1-2週間の気管支喘息治療、教育入院プログラムがあります)。病気を知ることで自己管理の自信がつき、ほとんどの人は喘息の束縛から解放されます。
吸入ステロイド薬と気管支拡張薬の合剤の普及で治療成果が飛躍的に向上
喘息治療薬は、炎症を抑える吸入ステロイド薬を中心としたコントローラー(長期管理薬)と急性発作に対応する短時間作用性β2刺激薬の吸入を中心としたリリーバー(発作治療薬)に大別されます。コントローラーには、吸入ステロイド薬(ICS)のほか、長時間作用性β2刺激薬の吸入(LABA)とICSの合剤(LABA/ICS)や、最近では長時間作用型抗コリン薬(LAMA)も加えた3剤(LABA/LAMA/ICS)の3合剤吸入薬も登場し、難治性喘息にも有効性を示すケースも増えています。経口薬としてはロイコトリエン拮抗薬(モンテルカストなど)が有効であり、去痰薬と併用します。吸入薬は吸入手技も様々なので、適切な吸入方法の習得が何よりも大切です。吸入ステロイド薬を含む合剤の使用により声がかすれたり、軽い口腔内カンジダ症(のどのカンジダ感染)が見られることがありますが、大抵うがいをしっかりすることで対処できます。こうした吸入ステロイド薬の普及で喘息死も確実に減ってきていますし、発作増悪による入院や夜間の救急受診も激減して、医療現場は大きく変ってきました。
重症化を防ぐためには日頃の自己管理が必要
1)ピークフローモニタリングの活用
中等症以上(ステップ3以上)で経過(罹病期間)の長い患者さんは、ご自分の重症度を過小評価する傾向にあります。良好な長期管理を得るには自覚症状だけでなく、呼吸状態の客観的な指標であるピークフロー値(最大呼気流量)に基づくセルフコントロールが必要です。ピークフロー値の測定は、ピークフローメーター(多種の機器あり)を用い、立った姿勢で行い、起床直後と就寝前の1日2回、2~3回吹いてその最高値を日記に記入します。症状がなくても、毎日測定して記録します。ピークフロー値がその人の自己ベスト値(あるいは標準予測値)の80%以上に維持されていれば合格です。また朝と晩の値の差が20%未満なら安定とみなします。値がいつもより上がらない(予測値の60%近くまで落ち込んだなど)場合、前もって指示された対処法に基づき、気管支拡張薬の使用や吸入ステロイドの増量、場合によっては経口ステロイドの頓服などを行います。病状を数値でセルフチェックでき、受診のタイミングも判断できるようになります。このように、ピークフローモニタリングは自分で喘息を管理しているという実感を得られるのもメリットです。
2)ACT(喘息コントロールテスト)
自己記入式で、1ヶ月間の喘息の症状や発作の頻度などを評価する質問票があります。自分のコントロール状態が点数で分かり、通院時の医師とのコミュニケーションツールにもなります。活用することをお勧めします。
3)呼気中NO(一酸化窒素)の測定
最近は、当院でもフル活用していますが、簡単に呼気中の一酸化窒素濃度を測る機器があり、アレルギー性気道炎症の程度を正確に知ることができます。呼気中のNO(一酸化窒素)濃度が高ければ、慢性炎症の程度が高く治療強化の必要があり、低ければ良好な経過とわかる便利な指標となります。慢性咳嗽の鑑別にも大変有用な測定法です。
喘息死0作戦
気管支喘息は、病態を正しく評価し、適切に治療することで、健康人と同じ生活ができるようになります。治療しながらオリンピックに出る人もいれば、プロのスポーツ選手もいます。喘息があるからとあきらめないで、しっかりコントロールしましょう。ただし、侮っていると死につながる病気でもあります。正しく理解し、対処しましょう。
風邪のあと長引く咳、増えている「咳喘息」について
ゼーゼーと息苦しさが夜間から早朝にかけて発作性に起き、聴診すると喘鳴があるような典型的な気管支喘息症例の診断は容易ですが、喘鳴(聴診でも異常がない)や呼吸困難発作がなく慢性の咳嗽を主訴とする「咳喘息」が最近増えており、注意が必要です。風邪を引いた後になかなか咳が止まらないと訴えて受診されるケースが多く、一般の鎮咳薬はまったく無効で、気管支拡張薬(β2刺激薬)や吸入ステロイド薬、抗ロイコトリエン薬が有効です。咳喘息を放っておくと約3割が典型的な気管支喘息に移行すると言われています。咳喘息の診断基準は、
- 喘鳴を伴わない咳嗽が8週間以上持続(聴診上もWheezeを認めない)
- 喘鳴、呼吸困難などの喘息の既往がない
- 8週間以内に上気道炎に罹患していない
- 気道過敏性の亢進
- 気管支拡張薬が有効
- 咳感受性は亢進していない
- 胸部 X 線で異常を認めない
と示されており、気道過敏性亢進の参考値は、メサコリンに対する Dmin<12.5units、気管支拡張薬の効果はβ2刺激薬による評価が望ましい、喀痰中に好酸球増多を認める、肺機能検査ではFEV1は正常であるが、末梢気道の閉塞性障害(%V50、%V25の低下)を認める場合が多いです。 気道過敏性試験(アストグラフ法)での Dminとは、メサコリンを低濃度から順に吸入し、呼吸抵抗が初期抵抗の2倍以上昇する濃度までの累積濃度を単位数に換算したもので、低いほど感受性(過敏性)が高く、正常では30unit以上、喘息では1unit以下が多いです。気道の過敏性亢進を示唆する症状としては、温度変化で咳き込む、長話や電話口、閉所空間で咳き込む、香水や線香の匂い、ミント味の歯磨きで咳き込むなどです。寝床に入ってから咳がつくケースも多いのですが、日中の咳がひどくて夜間の咳は乏しい場合もあります。アレルギーの家族歴、現在鼻炎があるなども参考にします。咳喘息の病態は典型(通常)喘息と本質的な差はなく、病理学的にも慢性の好酸球性気道炎症があり、リモデリングの進展も存在し、適正な吸入ステロイド薬治療がなされなければ約3割が典型喘息に移行するとの報告があります。
呼気中NO(一酸化窒素)測定が大変有効です。(感染症による咳では呼気中NO値は上昇しません。)
間質性肺炎
空気に接している肺胞腔内を肺の実質といい、それ以外のところを間質と言います。間質性肺炎はこの間質が何らかの原因で障害されることで発症します。肺胞は、酸素を取り入れ二酸化炭素を排出するガス交換の場ですので、間質性肺炎ではガス交換障害が起こり、生命維持に必要な体の酸素化能が低下します。
診断
間質性肺炎の胸部単純X線写真では、斑状の浸潤影、すりガラス、網状影など様々な要素が混在し、これだけでは正確な診断は困難です。画像診断には、高分解能CT(HRCT)が大変有用です。間質性肺炎の病理像では、肺胞腔には炎症細胞がなく、肺の間質に炎症細胞、線維増生があります。
間質性肺炎の症状は、痰の出ない乾いた咳、体を動かした時の息切れ、軽度な風邪症状のみで発症することがあります。
間質性肺炎には多くの種類のものがあります。サルコイドーシス、過敏性肺炎、職業性(石綿肺など)、薬剤性(抗がん剤など)、膠原病によるもの(リウマチ肺など)、血管炎によるもの、好酸球性肺炎、細気管支炎、リンパ脈管筋腫症などがありますが、原因不明のものを「特発性間質性肺炎」と言います。特発性間質性肺炎は大きく7つに分類され、予後や治療効果がある程度予想できます。
いずれにせよ、間質性肺炎の診断は難しく、また治療も難治性のものが多いので専門的医療が必要です。
肺がん
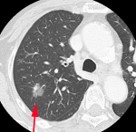
がんは死因のトップであり、がんの種類では肺がんが死亡原因の第1位です(毎年6万人以上の人が死亡しています)。何よりも早期発見が第一ですが、進行した病状でも、個々の患者さんに最も適した治療法を選択し、ご本人、ご家族と医療従事者との共同作業により、納得のいく医療が行われることが大切です。
肺がんで外来を受診するきっかけは、
- 検診で、「精密検査が必要(要精検)」という通知があった
- 痰に血が混じる
- 咳がなかなか良くならない
- 以前より胸が痛いが、なかなか良くならない
などです。
肺がん診療の流れは、
- 胸部単純X線検査、胸部CT検査で肺がんを疑う
- 気管支鏡検査または、より早期の小さな癌はCTガイド下肺生検を行い、確定診断(病理組織学的診断)をする
- 病気の進行度(病期:ステージ)を調べる
- 適した治療法を選択する
となります。
肺がんの組織型には、小細胞癌と非小細胞癌(腺癌、扁平上皮癌、大細胞癌など)に大きく二つに分類され、それぞれ治療法や治療効果は異なります。
病期は、
- 頭部造影MRI(あるいは頭部造影CT) ※脳へ転移があるかどうか調べます。
- FDG-PET検査(または骨シンチグラム)※脳以外の全身への転移があるかどうか調べます。
により診断され、がんが限局性のものか、全身に広がっているものかを調べます。
治療方針は、組織型・病期・全身状態(Performance status:PS)・主要臓器(心臓、肝臓、腎臓など)の機能、年齢等によって決定されます。肺がんの約85%を占める非小細胞癌の重要な予後因子は、病期とPSです。早期の場合には外科療法が、また手術ができない限局性の場合には放射線療法が行われます。外科治療後(術後補助あるいは再発した場合)や進行した病期には、生存期間の延長とQOL(Quality of Life)に改善を目的に、全身化学療法(抗がん剤治療)が行われます。また肺がん治療は進歩していて、従来からの標準療法(手術療法、放射線療法、抗がん剤による全身化学療法)が基本ですが、最近では分子標的治療薬、免疫チェックポイント阻害薬、遺伝子治療、さらには患者さんの血液や組織での分子生物学的解析に基づいた薬の効果(感受性)や副作用を予測するなどのオーダーメイド医療が実現化しつつあります。
さらにがんによる身体的・精神的な苦痛に病初期から対処することも大切であり、病初期から積極的に緩和医療(緩和ケア)が行われています。
(肺がん診療には集学的医療が必要です。)
慢性咳嗽

2005年に日本呼吸器学会は初めて咳に対する臨床的なアプローチの指針として「咳嗽に関するガイドライン」をまとめました。慢性咳嗽(chronic cough)とは、欧米の主な文献的基準からは3週間以上継続するものと定義されますが、今回の本邦ガイドラインでは、感染症の確実な否定を意図して8週間以上継続する咳を狭義の慢性咳嗽と定義しました。咳嗽期間が3週間未満のものを急性咳嗽とし、まずは感染症を原因と考えること、また期間が3週以上8週未満の遷延性咳嗽は、感染症(感染後咳嗽など)と非感染性の病態が混在し、患者さんが医師を訪れるのもちょうどこの時期なので、診断は容易ではないとしています。かぜ症候群後咳嗽(感染後咳嗽)にはマイコプラズマ、肺炎クラミジア、最近では百日咳が原因の咳嗽が増えています。身体理学的所見や一般的な血液検査で異常がなく、胸部CTや気管支鏡検査で中枢性悪性腫瘍や異物、気管支結核などを除外してもなお、8週間以上続く咳嗽の原因として(1)咳喘息(2)アトピー咳嗽(3)副鼻腔気管支症候群(4)胃食道逆流症(GERD)(5)ACE 阻害薬による咳嗽(6)心因性・習慣性咳嗽の6つが挙げられます。特に喘鳴(聴診でも異常がない)や呼吸困難発作がなく慢性咳嗽のみを主訴とする「咳喘息」が最近増えていて、注意が必要です。風邪後なかなか咳が止まらないと訴えられて受診する患者さんが多く、一般の鎮咳薬(咳止め)は無効で、気管支拡張薬(β2刺激薬)や吸入ステロイド薬、抗ロイコトリエン薬が有効です。放っておくと約3割が典型的な気管支喘息に移行します。
咳喘息の診断基準は、
- 喘鳴を伴わない咳嗽が8週間以上持続(聴診上もWheezeを認めない)
- 喘鳴、呼吸困難などの喘息の既往がない
- 8週間以内に上気道炎に罹患していない
- 気道過敏性の亢進
- 気管支拡張薬が有効
- 咳感受性は亢進していない
- 胸部 X 線で異常を認めない
ですが、アレルギー家族歴、鼻炎があるなども参考になります。いずれ保険診療となりますが、診断手段として呼気中の NO(一酸化窒素) 濃度の測定がアレルギー性気道炎症の発見および管理に臨床上、大変有効です。
禁煙について

吸いたくなったら・・・
水を飲む、そして体操したり、まずは動く(ウロウロする)、口の中にお気に入りのガムやミント風味の清涼タブレット、飴玉やのど飴を放り込んで、気を紛らわせて、ひたすら我慢。
禁煙5-7日間で、体の中のニコチンは消失し、後は、喫煙による快感を頭が記憶しているので、それとの激闘を約3-6か月。
3か月ではまだ、後戻りの危険性大、せっかくの努力が台無し要注意。
6か月経てば、タバコ臭が嫌になり成功!
PDFファイルをご覧いただくには、「Adobe(R) Reader(R)」が必要です。お持ちでない方はアドビシステムズ社のサイト(新しいウィンドウ)からダウンロード(無料)してください。
